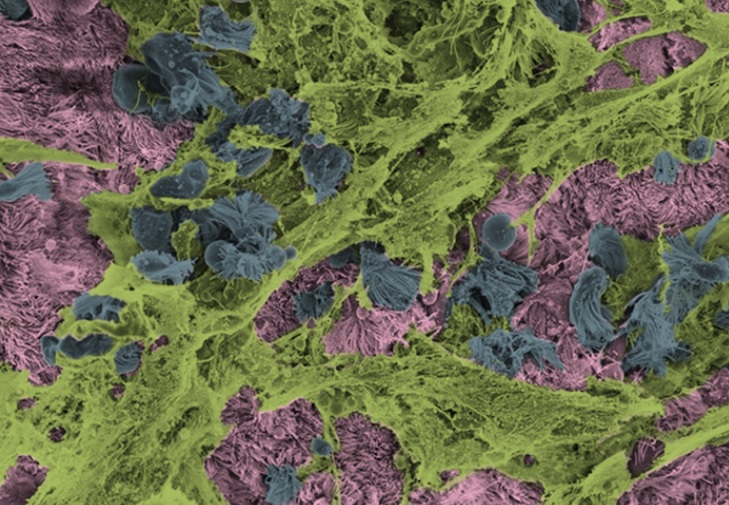
Pourquoi les personnes souffrant d'asthme allergique sont-elles moins susceptibles de développer une forme sévère ou des complications du COVID-19 ? Ces scientifiques de l’University of North Carolina montrent comment les cellules remplies de SRAS-CoV-2 se détachent des voies respiratoires supérieures et se propagent profondément dans les poumons où un COVID sévère peut se développer. Cependant, chez ces patients souffrant d'asthme allergique une réaction aux allergènes combat le virus pour tenir ces complications à distance. Explications dans les Actes de l’Académie des Sciences américaine (PNAS).
La grande majorité des personnes infectées par la variante Omicron du SRAS-CoV-2 présentent de légers symptômes de type rhume, des symptômes pseudo-grippaux modérés ou aucun symptôme du tout. Cependant, le variant est si transmissible qu'il se propage profondément dans les tissus pulmonaires et peut provoquer, chez certains, une forme sévère de la maladie.
Cependant, les cliniciens ont pu constater, qu’au contraire de ceux qui présentent certaines comorbidités qui augmentent le risque de COVID sévère (dont la maladie pulmonaire obstructive chronique (MPOC)), les patients atteints d'asthme allergique semblent moins susceptibles de développer des complications. Ces patients sont ceux qui souffrent précisément de formes d’asthme causées par des allergènes, tels que les moisissures, le pollen et les squames.
MUC5AC et IL-13, 2 protéines protectrices clés à niveaux élevés chez les patients asthmatiques
Les chercheurs de Chapel Hill ont donc décrypté les mécanismes biologiques liés à cette protection des patients asthmatiques contre le COVID sévère et ont donc analysé des cultures primaires de cellules épithéliales des voies respiratoires humaines issues de ces patients.
MUC5AC, une protéine du mucus protectrice : les expériences menées sur ces cellules des voies respiratoires infectées révèlent qu'une protéine majeure du mucus appelée MUC5AC est épuisée à l'intérieur des cellules et qu’avec cet épuisement, la charge virale ne cesse d'augmenter car les cellules chargées de produire MUC5AC sont débordées face à l’infection.
Or, les patients asthmatiques allergiques surproduisent MUC5AC.
IL-13 (l’interleukine-13), une cytokine joue également un rôle clé de protection des cellules contre le SRAS-CoV-2. La protéine induit un certain nombre de modifications cellulaires importantes : ici, les analyses de séquençage d'ARN révèlent que l'IL-13 régule positivement les gènes qui contrôlent la synthèse des glycoprotéines, le transport des ions et les processus antiviraux, des mécanismes tous importants dans la défense immunitaire des voies respiratoires. De plus, l'IL-13 réduit l'expression du récepteur viral, ACE2, ainsi que la quantité de virus à l'intérieur des cellules et la transmission virale de cellule à cellule. Pris ensemble, ces résultats indiquent que l'IL-13 a affecte de manière significative l'entrée virale dans les cellules, la réplication à l'intérieur des cellules et la propagation du virus, et limite ainsi la capacité du virus à se frayer un chemin plus profondément dans les voies respiratoires.
Or, l’IL-13 est plus abondante dans les voies respiratoires des patients asthmatiques.
Lorsque les scientifiques reproduisent cet avantage des voies respiratoires asthmatiques en traitant des cellules des voies respiratoires humaines avec de l'IL-13, ils constatent une diminution de la charge virale, du taux d'excrétion de cellules infectées et du nombre total de cellules infectées. Et ce mécanisme vaut, même après retrait du mucus des cultures, suggérant que d'autres facteurs, que le mucus (et MUC5AC) sont impliqués dans ces effets protecteurs de l'IL-13 contre le SRAS-CoV-2.
Si les cytokines comme l'IL-13 ne peuvent pas être utilisées comme thérapies car elles déclenchent une inflammation, la compréhension de cette voie de défense moléculaire et naturelle, utilisée par les cellules pour se protéger de l'invasion d'agents pathogènes, pourra peut-être révéler de nouvelles cibles thérapeutiques, commente l'auteur principal Camille Ehre, professeur de pédiatrie à l'UNC School of Medicine.
Pris ensemble, ces résultats montrent à quel point il est important de traiter l'infection par le SRAS-CoV-2 le plus tôt possible et suggèrent que la protéine MUC5AC pourrait être une cible thérapeutique possible pour lutter contre les complications respiratoires du COVID-19.
Source: Proceedings of the National Academy of Sciences (PNAS) 30 March, 2022 DOI: 10.1073/pnas.2119680119 SARS-CoV-2 infection of airway cells causes intense viral and cell shedding, two spreading mechanisms affected by IL-13
Lire aussi : MUCUS et MUCINES : Les ingrédients des médicaments du futur ?